主诉:头疼头晕恶心3个月,左侧视力下降1个月。
现病史:患者3个月前无诱因出现头疼头晕症状,无呕吐、癫痫、意识障碍等症状,起初未在意,近一个月出现左侧视力下降。在当地医院检查头部磁共振发现左侧蝶骨嵴巨大占位病变,遂慕名来我院就诊,门诊以“左侧蝶骨嵴占位”为诊断收入。
既往史:既往体健。
家族史:否认家族遗传病史。
查体:左侧视力0.6,右侧1.0。其他中枢系统检查阴性。
磁共振增强提示:肿瘤均匀强化,基底沿蝶骨嵴全程延伸
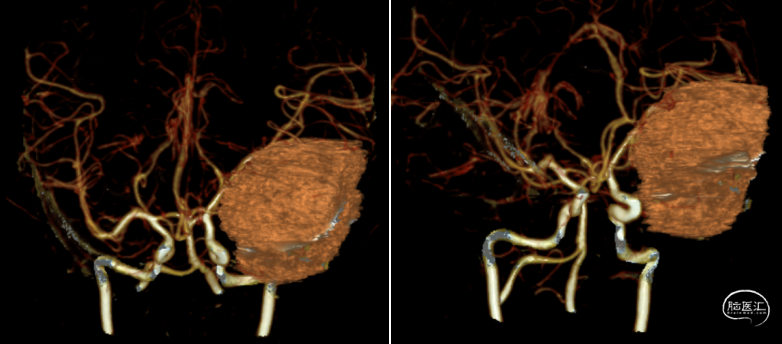
CTA提示:肿瘤比邻左侧M1,M2,血管被肿瘤挤压异位
主要诊断:左侧蝶骨嵴全段脑膜瘤。
翼点入路-蝶骨嵴脑膜瘤切除术。
仰卧位,标记翼点弧形切口并依据肿瘤大小略向后扩展;
硬脑膜沿着颅底小范围开窗,避免脑组织“卡压挫伤”;采取边离断基底-边切除肿瘤策略,尽可能采取内减压(debulking)措施,减少“瘤脑界面”操作的频次。
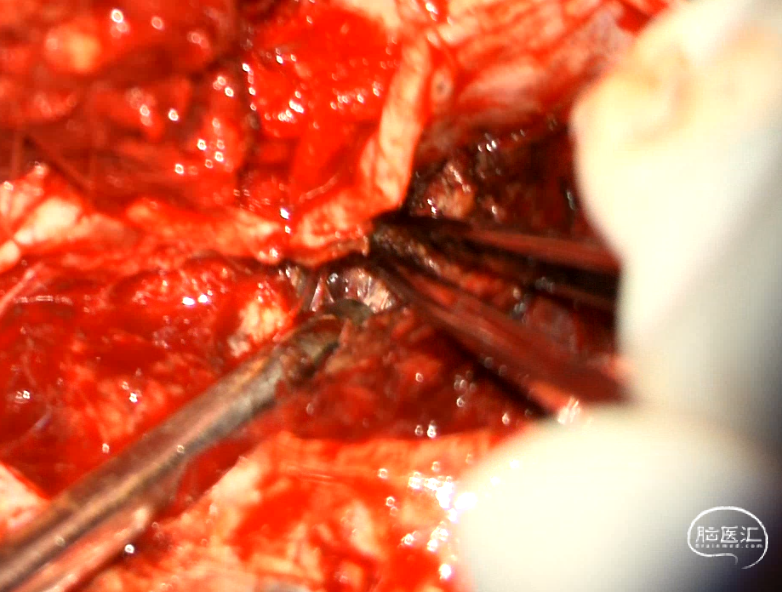
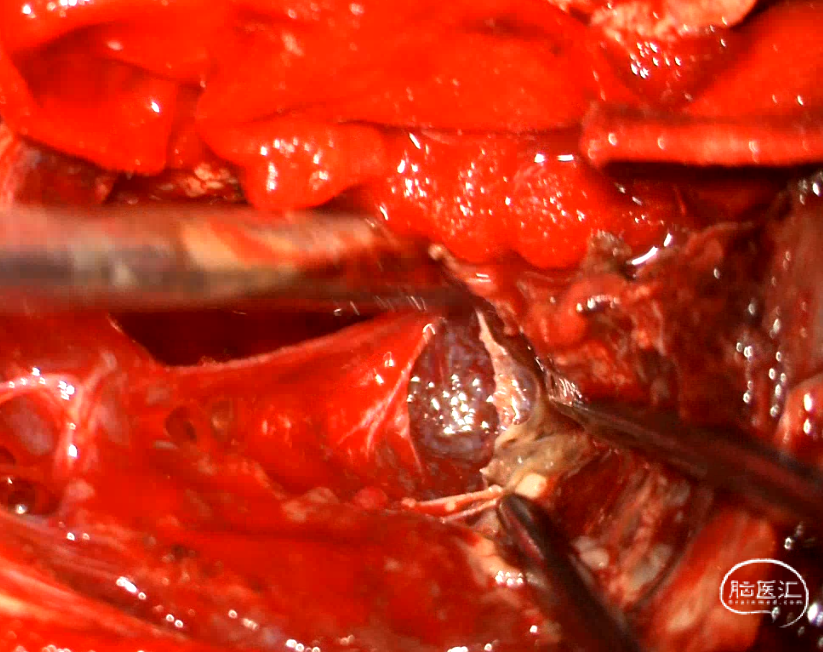
图2:瘤内减压
图3:黄色箭头指示肿瘤边缘,白色箭头指示岛叶和M2,肿瘤被吸引器内减压至瘤脑界面“自行”显现
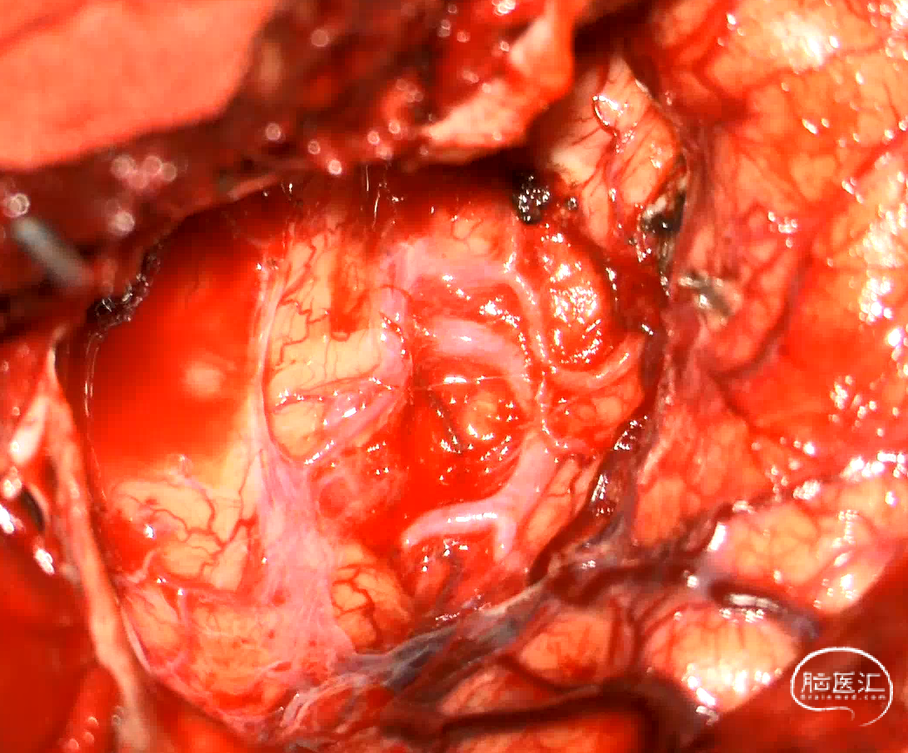
图4:瘤床,M2/M3血管结构完整,保护良好
图5:术后CT提示瘤床少量渗血,肿瘤消失,硬膜下积气
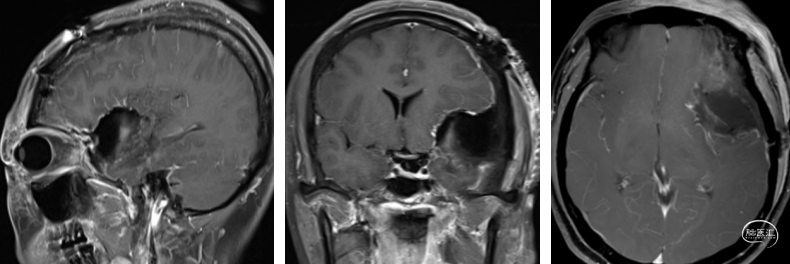
图6:术后MR提示肿瘤消失,基底未见肿瘤残留
脑膜瘤是颅内最常见良性原发肿瘤,按照生长部位大体划分,常见的有:颅底脑膜瘤、凸面脑膜瘤、窦镰旁脑膜瘤、天幕脑膜瘤、脑室内脑膜瘤等,脑膜瘤的切除方法中,除去入路这一重要步骤,对于切除肿瘤本身来讲主要有“离断基底,阻断血供”、“分块切除(piecemeal)”、“整体切除(en bloc)”、“内部减容(debulking)”,以上关键词汇描述的是针对肿瘤瘤体本身的常见切除操作动作,而上述动作往往要借助吸引器、双极、显微剪、CUSA、激光刀、钨针电极等工具完成。通过多年积累的手术经验,笔者发现,“离断基底作为切除脑膜瘤的第一步”这个最基础的定论并非放之四海而皆准。很多时候,我们似乎并不能在第一时间很顺利的完成这个动作,比如(更适合在硬膜下操作的情况下):①蝶骨嵴脑膜瘤的颞极侧基底;②枕大孔腹侧方脑膜瘤的基底;③跨越天幕、大脑镰的脑膜瘤基底;④鞍结节脑膜瘤位于蝶骨平台和鞍内的基底;⑤脑室型脑膜瘤的基底;⑥蝶岩斜脑膜瘤基底……等等,凡是脑膜瘤的基底因颅底不平或者镰幕分隔导致并不在一个水平面上,或者因神经血管阻挡等因素导致不能够使用器械大幅移位等情况下,几乎不可能做到“先离断基底,阻断肿瘤血供”,那么这个时候,就要求术者只能在安全的范围内以及自己能力范围内去施行“离断部分基底”这个操作,同时对肿瘤进行“分块切除”,空间显露足够之后,再重复上述动作,直至把肿瘤切除干净。
以上描述其实也是大多数主刀医生的常规操作,并非仅仅是笔者个人体验。甚至更多时候,哪怕是脑膜瘤的基底就在一个平面上,而由于肿瘤巨大抑或肿瘤基底坐落在的颅底层面存在较多的静脉湖、静脉窦、供血动脉等,若术者一开始就“过分”追求一刀定乾坤,先把肿瘤基底和脑膜面、骨面做彻底的分离,就会面临上述层面出现“出血难以制止”的画面。经验丰富的主刀医生会先把少量肿瘤组织底留存在“基底侧”,使之形成一层“肿瘤苔藓”,这样做的好处是基底出血容易控制,当把脑面的肿瘤全部切除后,操作空间更加充分的打开,再腾出手来处理“苔藓”部分,这种策略使得基底侧的出血更容易被控制,继而出血量也较少。而这个操作理念和技巧,其实也有不少医生掌握。上述两种技巧只是“引子”,而笔者真正的侧重点是想谈谈“吸除减容(debulking)”。
众所周知,脑膜瘤的质地大都是由其病理学类型和组织学特征决定的。一般来说,脑膜瘤中的血管型、砂粒型和混合型或移行性的质地相对较软,而内皮型或纤维型的质地较硬。而实际的手术操作过程中,脑膜瘤的基底一旦被离断,血供减少,术中常会出现肿瘤变软、变色(粉白色变灰黑色)等现象。不管是那种情况,发软的脑膜瘤都是通过吸引器将其吸除的好时机。这种做法具有以下优势:①减少在“瘤脑界面”操作的机会,继而减少神经血管的损伤概率;②减少外科操作时间,高效切除肿瘤。①和②其实是相辅相成的关系——如果不做减容,势必要在瘤脑界面进行肿瘤和脑组织、神经、血管粘连的分离操作,而期间的明胶、脑棉以及脑压板“垫离”瘤脑界面的操作本身就会带来很多挫伤的风险,吸引器和显微剪在分离血管神经的过程中也会造成更多的副损伤。如果为了追求精细操作,避免过多损伤,那么手术操作时间上就要付出代价,而时间过长则又会带来较多出血和颅内感染等负面影响。
如果我们采用吸引器吸除的方法进行瘤内减容,使得肿瘤向心性塌缩,本身就会使得瘤脑在多个层面自行分离(因为瘤脑界面的粘连程度并非均一),这极大的提高了游离肿瘤的效率,减少瘤脑界面分离操作的误伤机会。而随着CUSA的普及和升级,质地坚韧的肿瘤也可以轻松的采取吸除的方法进行“瘤内减容”,完成上述“吸除减容”操作。
所以,当我们面临哪些不能够简单一次性的就离断基底-取出肿瘤的脑膜瘤病例的时候,就可以尝试以下的方法组合:部分离断基底(抑或苔藓法)+瘤内吸除减容+分离瘤脑粘连+处理残存基底。
当然,上述操作方法也有一定局限性,比如:如果不能一次性离断基底,那么肿瘤供血依旧丰富,吸引器做肿瘤减容可能导致失血量较多;减容到瘤体近表面处,若该处存在瘤脑粘连,盲目的吸引会导致误伤该处血管或者神经;对于高手来讲,吸除减容的高效率这一结论未必成立。(11号刀片分块切除肿瘤不在本讨论范围内)
所谓“兵无常势,水无常形”,没有哪一种方法敢称之谓“绝对真理”。吴斌教授最近有句话说得好“神经外科领域里,50岁的医生都是嫩的,想要真正成熟,大致得到55岁”。笔者提出的上述切除脑膜瘤的组合,是在一定的病例特点下,拥有部分先进设备的条件下施行的,只是些许个人不成熟之感悟,加以总结,以飨读者,希望抛砖引玉,欢迎广大同行批评指正,共同探讨脑膜瘤手术的更多策略和技巧,为患者带来更好的治疗效果。结尾Tip:结合文中理念,展示两例burr hole技术下切除“房部脑膜瘤”组图(图片来自burr hole技术创始人:孙炜教授)
















