由首都医科大学三博脑科医院丁浩然医师、栾国明教授带来的运动功能区肿瘤伴癫痫的手术治疗,欢迎阅读、分享!
颅脑肿瘤(intracranial tumor)是神经系统常见疾病,发病率位于第二位,仅次于脑血管性疾病。目前中国颅脑肿瘤患者约为250-350万人,每年新发颅脑肿瘤的患者约为15万人。近年来颅脑肿瘤的发病率有所升高,主要与以下因素相关:1.环境因素与人口老龄化导致肿瘤的发病率升高;2.医疗水平提高肿瘤病人寿命延长;3.影像水平进步提高了肿瘤的检出率。
其中,运动功能区肿瘤(functional area tumor),主要是指是位于中央区、丘脑、基底节等区域及其邻近区域的肿瘤,在外科治疗上尤为棘手。常见的功能区肿瘤有胶质瘤、脑膜瘤、海绵状血管瘤等,该区域也是肿瘤相关性癫痫最常见的区域之一。以胶质瘤为例,癫痫是其最常见的临床症状之一,胶质瘤的癫痫总体发生率在65%-90%之间,尤其是低级别胶质瘤的癫痫发病率更高,癫痫发作经常是病人的首发唯一症状。
相较于其他部位的外科治疗所取得的较为满意的治疗效果,文献报道功能区肿瘤的全切除率较低,术后出现神经功能障碍的比率较高。术后癫痫的控制效果较差。因功能区主要涉及控制对侧和肢体运动及感觉的大脑皮层,以及控制运动性语言及感觉性语言的语言中枢。因此手术治疗导致的不可逆的功能损害是影响外科治疗伴发癫痫的功能区肿瘤的主要因素。目前脑部功能区肿瘤的治疗仍然是当今国内外治疗的难点之一,如何在不损伤功能的情况下尽可能的全切肿瘤,减少复发几率;同时还要兼顾切除或毁损致痫灶以达到控制癫痫发作的目的完整地是最主要的技术难点。
![]()
首都医科大学三博脑科医院功能神经外科中心对于运动功能区肿瘤,尤其是伴发癫痫的运动功能区肿瘤的诊断和治疗具有丰富的经验,应用不同诊断及治疗方式取得了良好的效果,现将一些具有代表性的病例汇报如下:
病例 27岁 男性
病史
无创性检查
(一)脑电图:正常范围脑电图。
(二)磁共振:T2 FLAIR序列左侧中央区靠近中线,纵列内侧占位性病变。(图1)
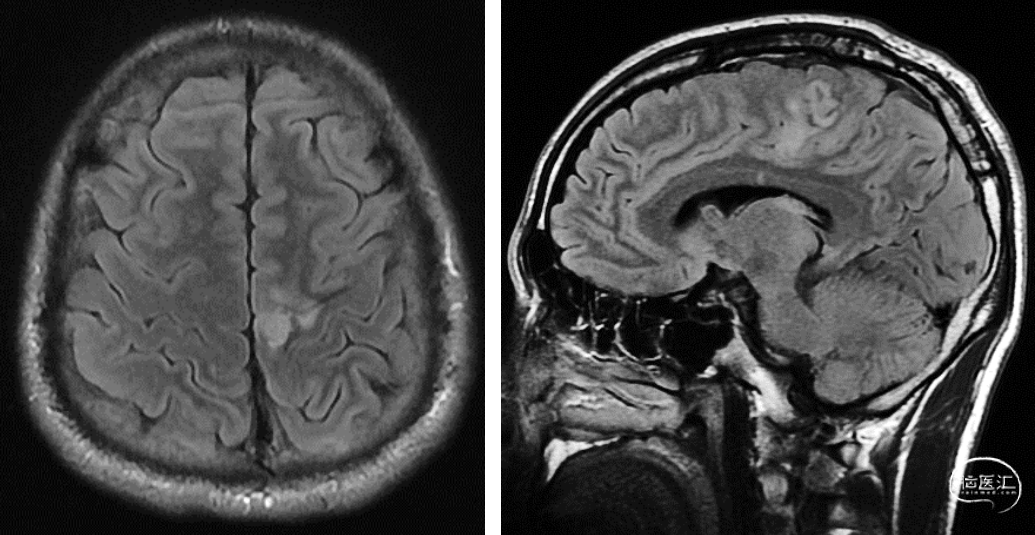
有创性检查
立体定向脑电图(SEEG)
SEEG植入计划:(图2)
X:病灶前斜插 Y:病灶前斜插
Z:病灶后斜插 W:病灶中上部直插
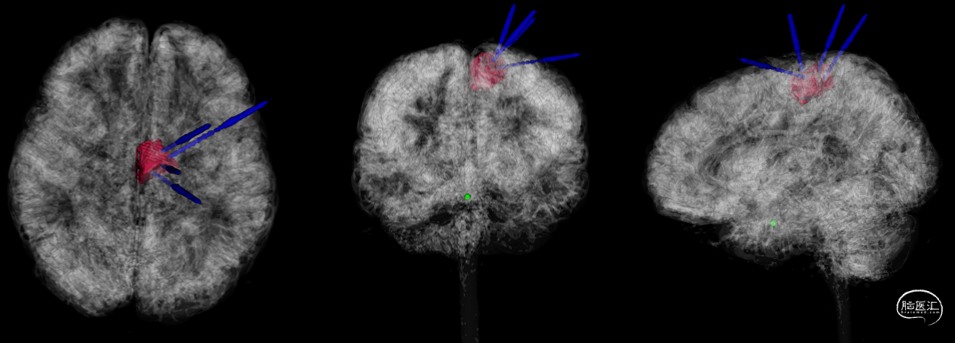
▲图2
影像融合技术(图3)
影像融合技术判定中央前回位置(蓝色区域),肿瘤位置(红色区域),以及肿瘤与中央前回之间的关系。
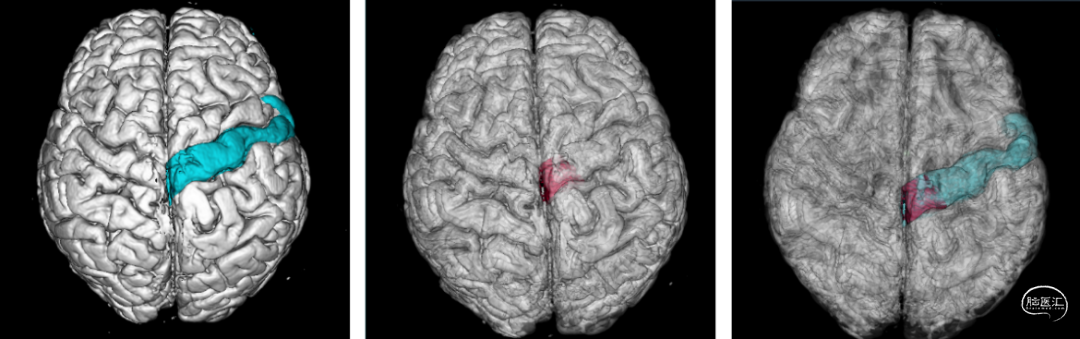
▲图3
手术治疗(图4)
立体定向引导下热凝毁损病灶。
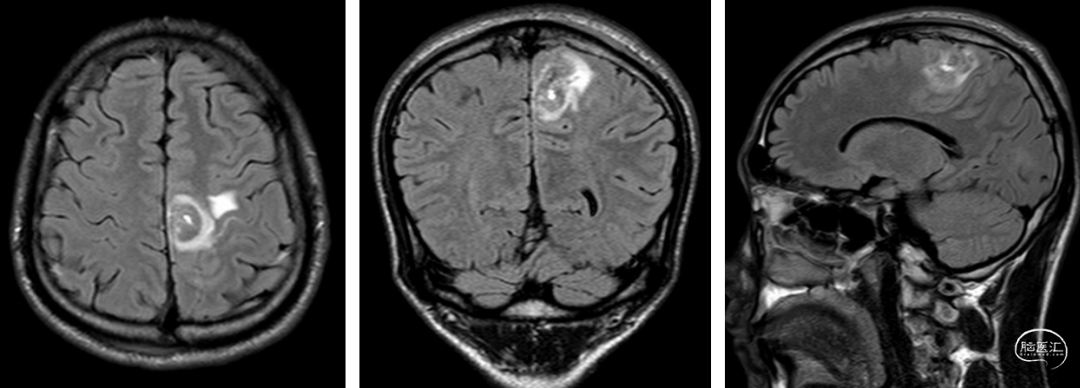
▲图4
术后情况
总结及讨论
一、运动功能区肿瘤伴癫痫的手术治疗选择
一直以来,伴发癫痫的运动功能区肿瘤的治疗是国内外颅脑肿瘤手术治疗的难点之一。手术切除常常是治疗功能区肿瘤的最佳选择,但是对于运动功能区肿瘤的患者,其有效率较低,究其原因在于病灶切除不彻底,或病灶与功能区重叠而无法切除,或病灶与功能区的关系无法确定而不敢切除。随着近年来影响融合技术和立体定向技术的进步,致痫灶位置的确定越来越准确,脑组织功能定位越来越精细。手术治疗效果逐步提升,术后神经功能损害逐渐降低。随着热凝毁损,激光毁损等技术的进步,微创外科治疗功能区肿瘤正不断得以推广和应用。对于伴发癫痫的功能区肿瘤患者手术治疗的目标是:1.尽可能全切病变减少复发;2.尽可能全切致痫灶控制癫痫发作;3.尽可能保留功能区不造成神经功能损害,不影响患者术后生活质量。
二、影像学检查
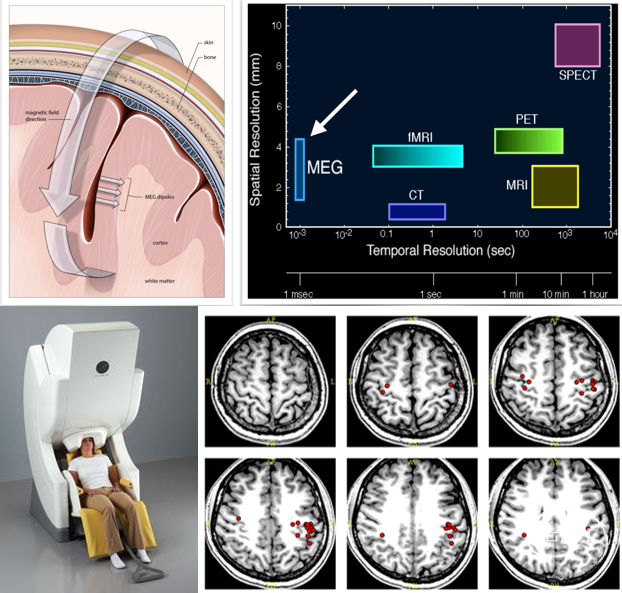
脑磁图(图6)通过无创性探测成组锥体细胞同时兴奋时细胞内电流产生的磁场,可以反映脑瞬时功能变化,并能对磁场发生源进行定位,具有极高的时空分辨率。功能区肿瘤的病人术前进行脑磁图检查可以对肿瘤附近的感觉、运动、语言和视听中枢的定位,从而避免在手术中损伤这些重要的功能区。功能区肿瘤伴发癫痫的患者,行脑磁图检查可以定位致痫灶手术中在神经导航的引导下可将肿瘤与致痫灶一并处理。
三、头皮脑电图、立体定向颅内电极(SEEG)与硬膜下栅状电极(SDG)的选择
头皮视频脑电图是癫痫外科非侵袭性术前评价中最主要的手段之一,但因受到头皮、颅骨、肌电活动和运动伪迹等因素的影响,易受干扰,且时间和空间分辨率较低。可作为功能区肿瘤是否伴发癫痫的定性诊断使用。可作为SEEG或SDG电极植入前计划设计的参考使用。
立体定向颅内电极与硬膜下栅状电极是两种不同的有创检查监测手段进行致痫灶定位和脑组织功能测定。
对于深部皮层的致痫灶,立体定向颅内电极有独特的优势,尤其是海马、杏仁核、岛叶、扣带回等位置脑组织深部的皮层,其既可监测脑深部皮层放电情况又可同时可兼顾大脑表面皮层放电情况。
立体定向颅内电极具有更好的适应性,感染及出血等并发症的发生比率更低,手术创伤更小,术后患者恢复较快。
立体定向颅内电极为三维立体定位致痫灶,其定位更为精准,手术治疗效果更佳,可以获得更高的无发作率。

硬膜下栅状电极更适合用于致痫灶位于大脑半球皮层表面的致痫灶。
硬膜下栅状电极为开颅直视下进行电极铺设,可以作为因血管条件复杂而立体定向颅内电极植入困难的补充选择。
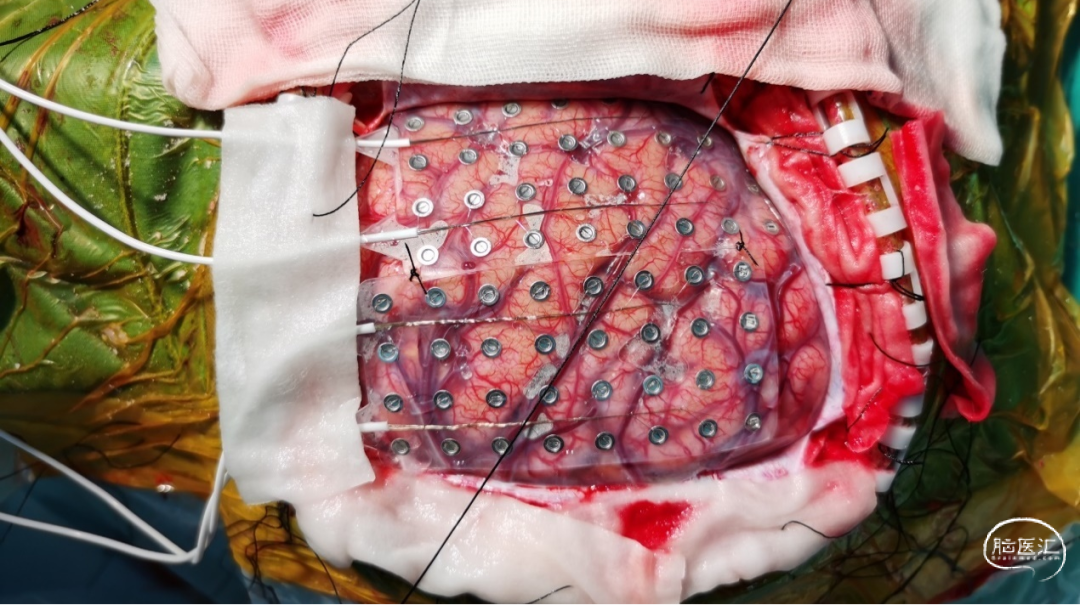
四、术中多种监测、神经导航及唤醒麻醉技术融合应用
唤醒麻醉下联合应用神经导航 、神经电生理监测等多种技术的方法进行外科治疗伴发癫痫的功能区肿瘤可以取得良好效果。
术中神经电生理监测包含术中脑电图监测及术中皮层电刺激以及中央沟定位等方式。术中脑电(ECoG)技术相较于头皮脑电受到的肌电干扰较少,定位较为准确,可以提高癫痫控制效果。但是ECoG受监测时间的限制及空间限制,其对于致痫灶的判定较SEEG和SDG依旧有较大差距,可以作为无法开展SEEG或SDG的补充性选择。
中央沟定位(图9)技术是鉴别中央前后回的一个简单、快速、安全、有效的方法,在过去的数十年来广泛应用于术中对中央沟的定位,准确性较高。结合神经影像和神经导航技术,SEP可以较好的判定中央区的位置,避免因各种原因脑组位移导致的中央区误判。从而降低神经功能损害的发生。
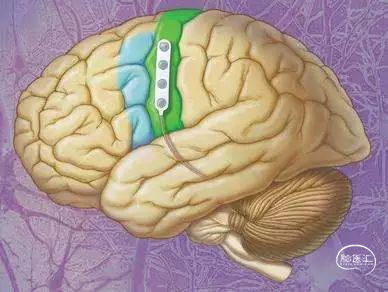
皮层电刺激(图10)是对于脑功能区的范围界定。麻醉唤醒状态下皮层电刺激能重新的准确定位功能区,明确肿瘤与功能区的关系,指导手术医师沿着功能区边界切除肿瘤,而非肿瘤边界,从而提高肿瘤术中切除效率和减少神经功能损害的发生率。
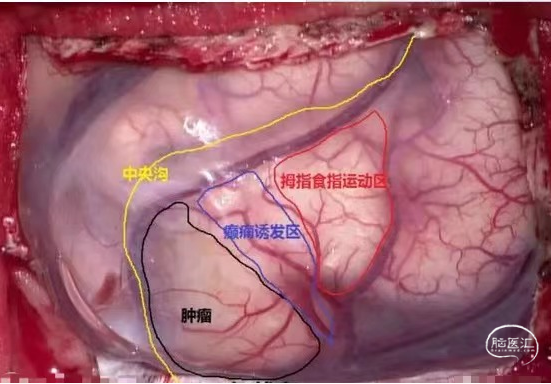
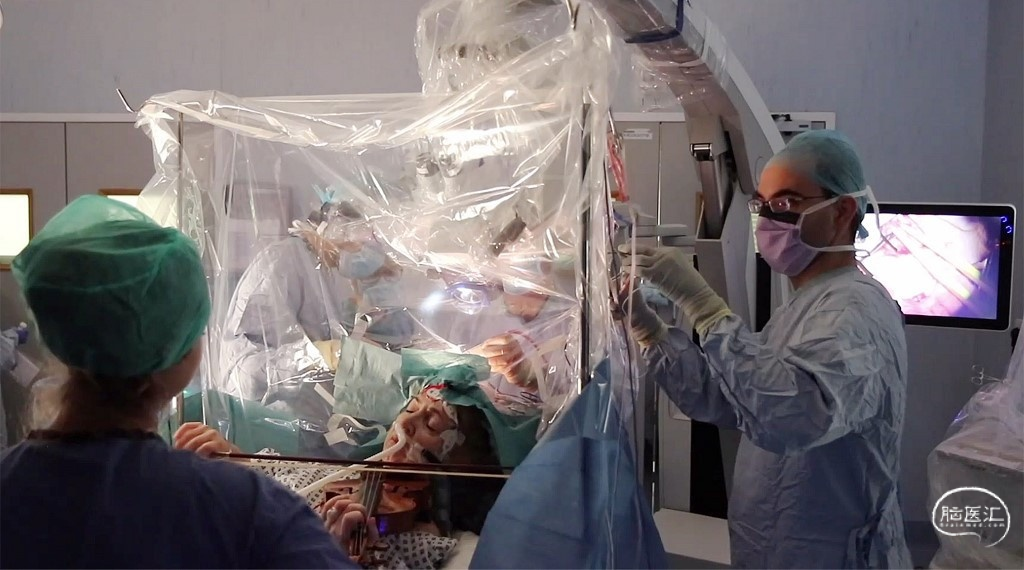
术中唤醒麻醉(图11)是神经外科领域的常用技术,通过在术中将患者从麻醉状态唤醒,并采用电生理技术精确定位脑功能区来观察病变与功能区的关系,不仅可以达到最大限度切除病变的目的,还可以避免损伤功能区的神经功能,降低功能区肿瘤手术相关并发症发生率。
五、手术治疗方式的选择热凝毁损与手术切除与电凝热灼
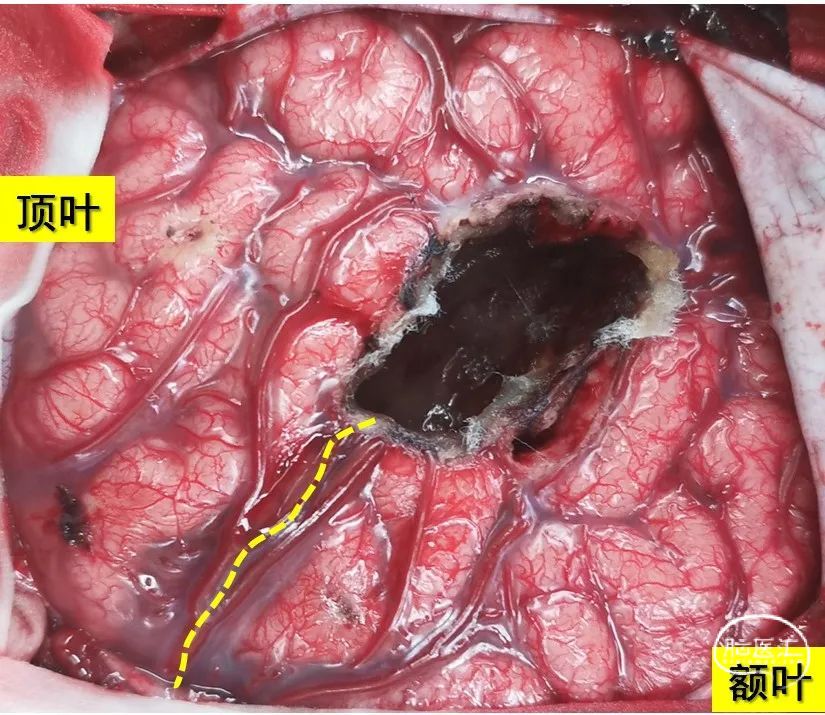
手术切除常常是伴发癫痫的颅脑功能区肿瘤的最佳选择。开颅手术切除(图12)可以充分去除肿瘤及致痫灶,获得较为满意的肿瘤切除及癫痫控制效果,但是也存在一些局限。开颅手术损伤较大,手术并发症出现率较高。立体定向热凝毁损技术(图13)是通过立体定向电极精确破坏脑深部致痫组织以达到毁损治疗并控制癫痫的目的,其优势是痛苦少,创伤小,并发症轻微;缺点是癫痫控制有效率低,肿瘤及癫痫复发率高,并可能出现肿瘤恶变可能。目前应用影像融合等三维成像技术可以做到适形毁损的效果,以提高疗效。如果立体定向热凝毁损效果不佳可进一步行开颅肿瘤及致痫灶切除。电凝热灼技术(图14)是栾国明教授从上世纪90年代年开始研究功能区癫痫患者的治疗的过程中发现并首先应用于临床的。电凝热灼技术通过损伤皮层血管,减少皮层血供,损伤致痫灶及周边区域内的表层神经元以达到控制癫痫的目的。电凝热灼技术的并发症发生率较低,在切除涉及功能区的肿瘤后对肿瘤周边的致痫皮层尤其是致痫灶与功能区完全重合的患者,电凝热灼技术是一种有效的补充。
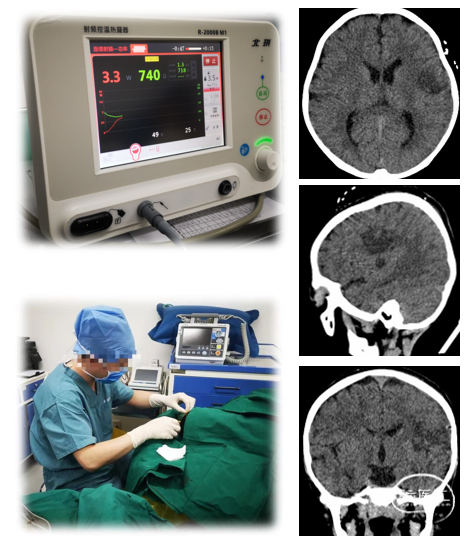 ▲(图13)立体定向热凝毁损
▲(图13)立体定向热凝毁损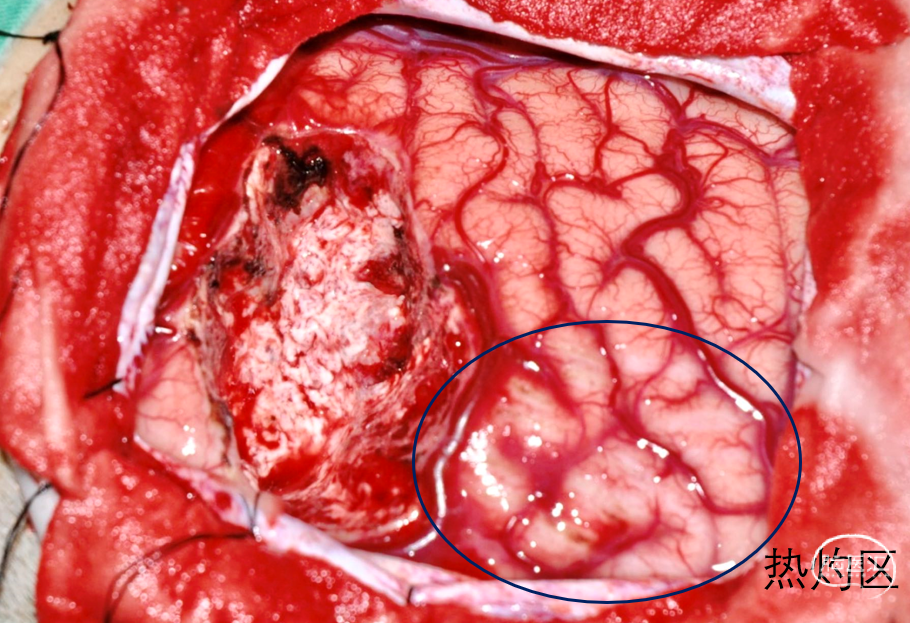


首都医科大学三博脑科医院功能神经外科&癫痫诊疗中心医师
美国哈佛医学院麻省总医院访问学者
美国埃默里大学Yerkes研究中心访问学者
北京抗癫痫协会青年委员


癫痫、帕金森、神经性疼痛、三叉神经痛、面肌痉挛、脑瘫、精神病等脑功能性疾病、功能区肿瘤和病灶的定位及手术。


声明:脑医汇旗下神外资讯、神介资讯、神内资讯、脑医咨询、Ai Brain 所发表内容之知识产权为脑医汇及主办方、原作者等相关权利人所有。





